人工透析について
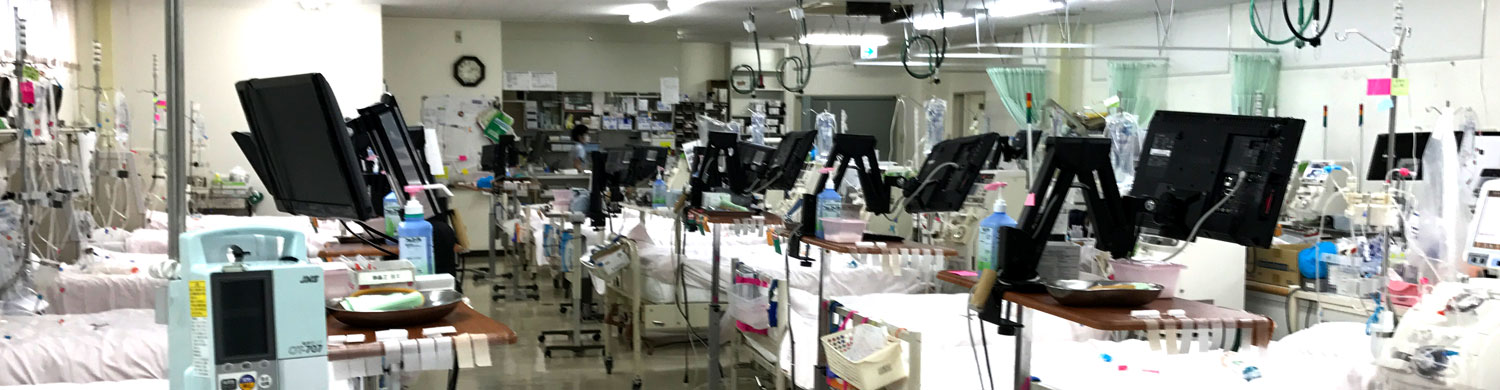
人工透析(じんこうとうせき)とは、腎不全に陥った患者様が尿毒症になるのを防止するため、
『老廃物除去』、『電解質維持』、『水分量維持』の腎臓の機能を人工的に代替することです。
正式には血液透析療法といいます。
腎臓のはたらき
腎臓は、背中の腰の高さの左右にある、縦12センチ前後のソラマメの種子状の臓器です。 糸球体という組織で血液をろ過し、きれいな血液との老廃物を含む尿をつくる、いわば血液の「浄化装置」です。 この小さな臓器に、心臓から送り出される血液の1/4~1/5がいつも流れ込んでいます。 これは、最もたくさんの血液を受け入れる臓器である脳と同じかそれ以上の血液量にです。 ここで一日に約180リットル(男性の場合)もの原尿が生成され、1.5~1.8リットルの尿になります。 その他にも腎臓には次のようなはたらきがあります。
- 老廃物の排出
- 腎臓は血液を濾過して老廃物や塩分を尿として体の外へ追い出します。
- 体に必要なものは再吸収し、体内に留める働きをします。
- 腎臓の働きが悪くなると尿が出なくなり、老廃物や毒素が体に蓄積し尿毒症になります。
- 慢性腎臓病(CKD)などによって、この働きが悪くなると、排出されない老廃物が体に悪い影響を与え、あらゆる病気の原因になる可能性があります。
- 血圧の調整
- 塩分と水分の排出量をコントロールすることによって血圧を調整しています。
- 腎臓と血圧は密接に関係し、腎臓の働きの低下によって高血圧になることもあります。
- 高血圧は腎臓に負担をかけ、腎臓の働きを悪化させることもあります。
- 高血圧は、生活習慣病として注目されていますが、 実は生活習慣病と慢性腎臓病(CKD)には深い関わりがあります。
- 血液をつくる命令
- 血液(赤血球)は骨髄の中にある細胞が、腎臓から出るホルモン(エリスロポエチン)の刺激を受けてつくられます。
- 腎臓の働きが悪くなると、このホルモンが出てこなくなってしまうため、血液が十分につくられず貧血になることがあります。
- 体液量の調整
- 体内の体液量や電解質バランスを調節したり、体に必要なミネラルを体内に取り込む役割も担っています。
- 腎臓が悪くなると体液量の調節がうまくいかないため、体のむくみにつながります。
- 電解質バランスがくずれると、疲れやめまいなど、体にさまざまな不調が現れることがあります。
- 貧血やむくみは体からのSOSのサインです。
- 気になる症状があったり、不安を感じたりしたら、診察を受けるようにしましょう。
- ホルモンやビタミンDを生成
- 骨の発育には複数の臓器が関わっています。その中でも腎臓は、カルシウムを体内に吸収させるのに必要な活性型ビタミンDをつくっています。
- 腎臓の働きが悪くなると活性型ビタミンDが低下し、カルシウムが吸収されなくなって骨が弱くなるなどの症状が出てきます。
- レニンを生成:血圧を調整するホルモンです。
- エリスロポエチンを生成:赤血球を作るのに必要不可欠なホルモンです。
腎不全とは
さまざまな原因により、腎臓の働きが不十分になった状態を腎不全といいます。 腎不全には、急激に腎機能が低下する急性腎不全と、長年にわたって徐々に機能が低下する慢性腎不全の2種類があります。 急性腎不全は、早急に適切な治療を行うことで大部分の機能回復が見込めますが、 慢性腎不全は腎機能がある程度まで低下しないと自覚症状が現れず、早期発見が大変難しい病気です。 そのため、一度失った腎機能の回復は困難です。
腎臓の働きが低下すると、本来尿として出るべき老廃物が体に溜たまります。 症状は、進行速度や重症度、原因によってさまざまですが、尿の異常、部分的なむくみや高血圧になることもあります。 慢性腎不全の末期状態になると、「尿毒症」となり、重とくな場合、全身けいれんなどの症状が現れます。 末期の治療法は、腎移殖か透析療法に限られてきます。
透析療法について

腎機能が正常の10~15%以下になると、透析や移植などの腎臓の機能を代行する治療(腎代替療法)が必要になります。 厚生労働省の「透析導入の基準」の指針のもと、症状・所見と腎機能・日常生活レベルとの組み合わせにより導入時期・方法を考えます。 ただし腎機能が正常の15%以上あっても、尿毒症の症状や高カリウム血症、心不全などがあると考えられる場合には、透析が必要と判断します。 透析療法の種類には大きく血液透析と腹膜透析の2種類の方法があります。腎臓移植をしない限り原則として一生続ける治療ですので、主治医と相談しながらどちらの透析が自分にとって最適か判断する必要があります。
それぞれの治療法には特徴があるので、ご自身のライフスタイルに合わせて適切治療法の選択を行います。途中で方法を切り替えることも可能です。
血液透析(HD)や血液濾過透析(HDF)は基本的に医療施設へ通院して行う医療です。腹膜透析(PD)は自宅や職場で行える在宅医療です。
透析の種類
透析はその方法によって、血液透析、腹膜透析と血液濾過透析の3つに分けることができます。
血液透析(HD:Hemodialysis)
- 血液透析には次のような特徴があります
- 一般的に週3回の通院が必要
- 1回の治療時間はおおよそ4~5時間程度(病態等により異なります)
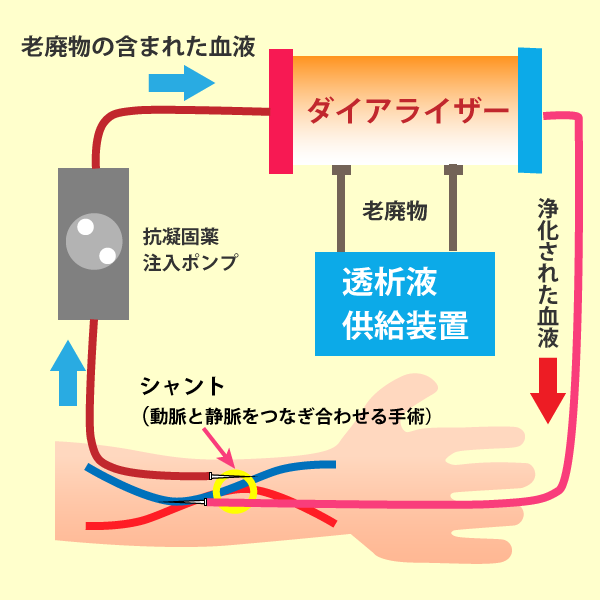
- 血液透析(HD)は、血管に針を刺して血液を連続的に透析装置とダイアライザーへ取り出す必要があるため、簡単な手術により、一般に利き腕ではない方の前腕の動脈と静脈を皮下でつなぎ合わせて、シャントと呼ばれる血液の取り出し口を作ります。
- 血液を透析器に送り込むためのバーキュラーアクセス(血液の取り入れ口)を作る手術が必要
ほとんどの患者さんが「シャント」と呼ばれる動脈と静脈をつなぎあわせて静脈を太く丈夫にしたものを上腕に作ります。 - シャントに刺した針から血液を体外に取り出し、体に溜まった余分な水分や老廃物を透析機で取り除きます。
- 治療中に動き回ることはできませんが、テレビを見たり読書をしたりして過ごす方が多いようです。
血液透析(HD)のしくみ
血液を体外に取り出し、ダイアライザと呼ばれる透析器(人工膜)を介して次のようなことが行われます。その後、浄化・調整された血液が再び体内に戻されます。
体内にたまった尿毒症の原因物質や老廃物の排泄、 血液中のNa(ナトリウム)・K(カリウム)・Ca(カルシウム)といった電解質と 酸性・アルカリ性のバランスの維持、体液量の調節を代行し、血液を浄化します。きれいになった血液は、再び体内に戻されます。
血液透析(HD)を続けるためには週2~3回通院が必要になります。1回の透析には3~5時間が必要です。腎臓は24時間フルに働いていますが、血液透析では、治療の時間も効率も限られており、腎臓の働きを十分に代行することはできません。したがって、薬の服用だけではなく、食事や運動など日常の生活にも工夫が必要になります。(「日常生活で気をつけること」参照)
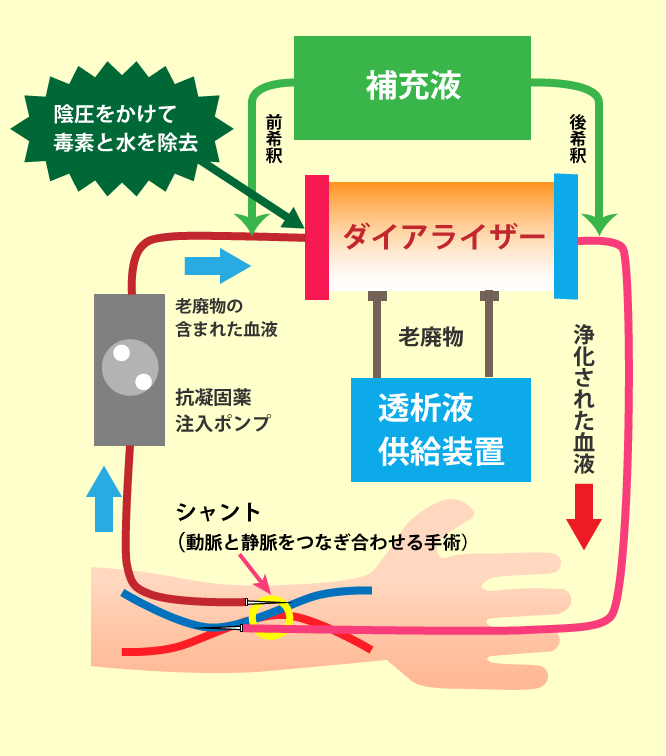
血液濾過透析(HDF:Hemo Dialysis Filtration)
- 血液透析(HD)に加え、血液側に点滴をして圧力を加えて、血液中の老廃物を排泄させる濾過(HF)の利点をあわせたものです。血圧が安定すると同時に、穴を通りにくい中分子蛋白質などの除去効率も上がり、より透析条件が良くなります。また期待される効果は下の通りです。
- 血圧の安定や貧血の減少
- 食欲が改善する
- 関節痛やしびれなどが改善する
- 糖尿病合併症が改善する
血液濾過透析(HDF)のしくみ
HDFはオフラインHDFとオンラインHDFという方法に分けることができます。 オフラインHDFが補液バックに入った薬剤を補充液として使用し、ろ過のための補充液量は少ないのに対し、オンラインHDFは、透析液をそのまま補充液として使用するため、補充液量が多くなります。
そのため、オンラインHDFのほうがより多くのろ過をかけることができ、より多くの老廃物を取り除くことができます。
透析を長期続けたために引き起こされるアミロイドーシスという合併症により、手の親指から中指にかけて痛みやしびれが起こることがあります。 オンラインHDFでは、この原因となるβ2-ミクログロブリンを積極的に取り除き、合併症を予防することができます。
オンラインHDFは、HDにくらべて透析液をそのまま補充液として使用するので、多くの血液をろ過して老廃物を除去することが可能です。 また包括化されているエリスロポエチンの使用量が少なく、よりHDFは腎臓のはたらきに近いといえます。
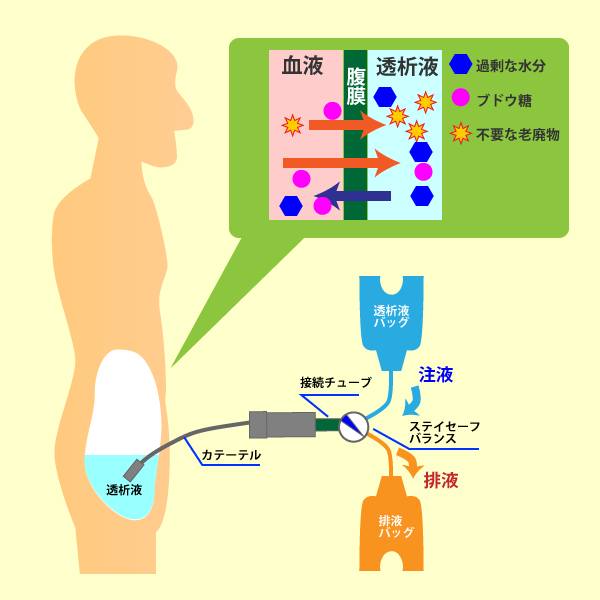
腹膜透析(PD:Peritoneal Dialysis)
- 腹膜透析には次のような特徴があります
- 自宅や職場などの社会生活の中で行ういます。
- 本人や介助者が治療を行い、通院は月に1~2回です。
- 寝ている間に器械を使って自動的に行う方法(APD)と、日中に4~12時間ごとに行う(1回の治療は30分程度)方法(CAPD)があります。
- おなかにカテーテルという細いチューブを埋め込む手術を行います。
- 手術後、自分でバッグ交換ができるまで練習します。
- カテーテル出口部のケアと入浴時のカバー装着の練習をします。
- 個人差はありますが、血液透析と比べ、透析導入後も残存腎機能(残っている腎臓の機能)の低下が緩やかで、尿が出なくなる時期を遅らせることができます。
腹膜透析(PD)のしくみ
おなかの中には腹膜という臓器を包んでいる組織膜があります。この膜に包まれている空間を腹腔と言います。この空間に浸透圧が高い透析液を一定時間貯留すると、腹膜の毛細血管から、浸透圧と拡散という原理で透析液に水分、電解質、尿毒素が移動します。それらを含んだ透析液を体の外に出して血液を浄化します。
腹膜透析(PD)は、在宅で行う透析療法で、普段の通院は月に1~2回程度です。 自分の体の中の「腹膜」を利用して血液をきれいにします。
透析液バッグの交換は、患者さん自身で行います。毎日の透析は自分のスケジュールに合わせて行えますので、血液透析(HD)に比べ、社会生活活動の維持が容易と言われています。
透析の方法による違いのまとめ
| 血液透析(HD) | 血液濾過透析(HDF) | 腹膜透析(PD) | |
|---|---|---|---|
| 透析の場所 | 透析のある施設 | 左に同じ | 自宅や職場など清潔な場所でできる |
| 透析の時間 | 週3回、1回4~5時間程度 | 左に同じ | 24時間 |
| 水分・老廃物の体内移動 | 透析前後で差が大きい | 左に同じ | 常にほぼ一定 |
| 心血管系への負担 | 大きい(特に血圧) | 左に同じ | 小さい |
| 透析前の手術 | バーキュラーアクセス(血液の取り入れ口)を作る手術 | 左に同じ | カテーテル留置のための手術 |
| 透析による自覚症状 | 穿刺の痛み、不均衝症候群(頭痛、倦怠感)、透析後の疲労感 | 左に同じ ※まれに浮腫の出現有り | 腹部の膨満感 |
| 透析効率 | よい | 左に同じ | やや悪い |
| 残存腎機能 | 透析導入後に比較的急速に消失 | 左に同じ | 徐々に消失 |
| 食事制限 | カリウム、リン、蛋白質、食塩、水分の制限 | 左に同じ | 尿量が減ると食塩、水分、リン制限 |
| 永続性 | 原則として一生可能 | 左に同じ | 腹膜の劣化により10年程度が限界 |
| 社会復帰と生活の質(QOL) | 透析中の拘束による制限 | 左に同じ | 生活のリズムに合わせてバッグの交換が可能 |
| 旅行 | 旅行先の透析施設確保 | 施設によりできないことがある | 交換用の薬剤・機材を持参すれば拘束なし |
送迎について
患者様ご自身による透析通院が基本となっておりますが、諸事情により透析通院が困難な患者様には送迎のサポートを行なっております。送迎ができる人数・範囲には限りもございますのでお問い合わせください。
詳しくはご連絡くださいませ。
診療日カレンダー
2026年3月10日(火)
*** 本日は午後休診日 ***
| 日曜祝日 | 午後休診 | 休診日 | 当番医 |
| ※日曜祝日は当番医の場合がございます。 | |||
| ※予定外休診の場合がございます。 | |||
| ※おしらせでご確認ください。 | |||
コラム
血液透析のしくみ
血液を人工腎臓(ダイアライザー )に循環させ、身体にたまった老廃物や余分な水分を除去し、電解質のバランスを調整します。透析の十分な効果(透析効率といいます)を得るためには、身体に適した透析条件が必要となります。
①血流量(約200ml/min※患者さんによって異なります)
②透析時間
③透析膜(ダイアライザー )の種類やサイズ
④シャント、カテーテルなど
************
血液透析は、腕の血管刺した針から、ポンプを使って体内から血液を取り出して、ダイアライザーと呼ばれる血液透透析器(人工膜)を介して、体内に溜まった老廃物や余分な水分を取り除く方法です。ダイアライザーで浄化された血液は体内に戻ります。
標準的な人工透析は、4時間✕週3回程度で、1週間に12時間程度かかります。それだけの時間を拘束されることは大きな負担であることは間違いありません。しかし、私たちの腎臓は24時間休みなく働いています。その働きは週では168時間となることを考えると、腎臓本来の機能を代替するにはまだまだ不十分であると言えます。実際には合併症予防の観点からも、透析にもっと多くの時間をかけることが望ましいとされています。
近年では透析の技術も進化をし、基本的に医療施設へ通院して行う「血液透析(HD)」や「血液濾過透析(HDF)」の他に、新しい血液浄化法の一つとして「オンラインHDF(血液濾過析)」、「腹膜透析(PD」)といった自宅や職場で行える在宅医療もあります。
近年では、新しい血液浄化法の一つとして「オンラインHDF(血液濾過析)」が登場しています。オンラインHDF血液透析濾過(HDF)とは拡散と濾過を組み合わせて、小分子から中大分子までの尿毒症性物質を効率よく除去しようとする治療法ですろ過を多くかけることで、透析中の血圧を安定させ、さまざまな合併症を予防する効果があるといわれています。ただし、蛋白質の一部であるアルブミンも必然的に除去され、栄養障害(栄養失調)を起こす可能性も指摘されています。
もちろん、症状や個人差もありますので、詳しくは担当医に最適な治療法をご相談ください。
安定した透析を行うためには日常生活の管理も大切です。
(2024/07/24 投稿)